Обнаружение в анализе мочи повышенного числа лейкоцитов называется лейкоцитурией. Для диагностики заболевания необходимо определить источник.
 В развитии патологии могут принимать участие:
В развитии патологии могут принимать участие:
- почечная паренхима;
- лоханки и чашечки;
- слизистая мочеточников;
- мочевой пузырь;
- уретральный канал;
- прилегающие к уретре мужские половые органы (предстательная железа и семенные пузырьки).
Умеренная лейкоцитурия у детей в грудничковом возрасте сопровождает период прорезывания зубов, и вызывается реакцией десны. Высокий показатель всегда говорит за выраженное воспаление.
Как проводится подсчет?
По внешнему виду мочи можно предположить лейкоцитурию при наличии мутности, хлопьевидного осадка или нитей. Обычно это является признаком пиурии (гноя), который тоже представляет собой лейкоциты, но разрушенные, расплавленные вместе с некротическими остатками тканей.
Существующий способ цветовых полосок позволяет выявить лейкоцитурию наиболее быстро. В основе заложена биохимическая реакция фермента эстеразы, которая содержится в гранулоцитарных клетках. Методика подходит для проведения массовых профилактических осмотров населения. Но точного показателя она не дает. Все положительные тесты приходится подтверждать количественным определением.
 Под покровное стекло, разделенное на квадраты, помещают каплю мочи, ее рассматривают при достаточном увеличении и одновременно считают лейкоциты ручной счетной машинкой
Под покровное стекло, разделенное на квадраты, помещают каплю мочи, ее рассматривают при достаточном увеличении и одновременно считают лейкоциты ручной счетной машинкойВ расшифровке возможны следующие заключения:
- лейкоциты единичные в поле зрения;
- точное указание количества при лейкоцитурии;
- «лейкоциты сплошь» или «занимают все поле зрения» при значительном числе клеток.
Границей лейкоцитурии и пиурии считают 60 клеток в поле зрения.
Другие популярные методы подсчета:
- Способ Нечипоренко. Он требует исчисления клеток лейкоцитов в одном милилитре мочи одновременно с эритроцитами и цилиндрами.
- Проба Каковского — Аддиса – мл мочи для анализа берется из суточного диуреза, устраняется возможность колебаний в течение дня.
- Амбурже — более тонкий расчет, учитывает функцию выделения, поскольку объем мочи берется по выделенному за одну минуту.
Как отличить норму от патологии?
По определению нормальных границ количества лейкоцитов нет единого мнения.
Одни исследователи доказывают, что нормальным нужно считать:
- для девочек до 10 клеток;
- для мальчиков – до 6.
Другие настаивают на приближении этой цифры к нулю у здорового человека, но допускают:
- для мальчиков – 0–2;
- девочек – 0–3.
Появление лейкоцитурии без патологии объясняется:
- способностью небольшого количества клеток проникать сквозь стенку сосудов и поступать в мочу;
- наличием клеток-наблюдателей за состоянием защиты органа;
- у малышей повышенной пропускной способностью клубочковых мембран из-за функциональной недоразвитости.
Повышенные нормативы у девочек и женщин определяются анатомическими особенностями. Выходное отверстие уретры у них лежит близко к анальному отверстию, поэтому всегда сохраняется возможность попадания кишечной флоры и требует дополнительной защиты.
В диагностике нельзя опираться на отсутствие характерных симптомов заболеваний, ведь возможно скрытое течение, когда человек чувствует себя совершенно здоровым. Появление бессимптомной лейкоцитурии значит, что необходимо доказать отсутствие патологических изменений дополнительными исследованиями.
Механизм возникновения лейкоцитурии
Патогенез проблемы следующий. Повышенное выявление лейкоцитов в моче связано с их активным вымыванием из воспалительных очагов мочевыделительного тракта. В ответ на внедрение бактерий и других инфекционных возбудителей на месте воздействия скапливаются лейкоцитарные клетки. Они «пытаются» бороться с чужеродными агентами путем фагоцитоза («заглатывают» их и растворяют) или отграничения от распространения на соседние участки тканей.
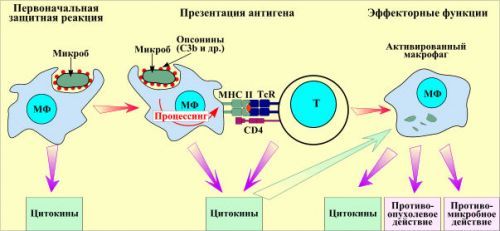 Схематически показан процесс фагоцитоза и превращение лейкоцита в активный макрофаг, теперь он обладает возможностью поглощать микробы
Схематически показан процесс фагоцитоза и превращение лейкоцита в активный макрофаг, теперь он обладает возможностью поглощать микробыВ анализе мочи чаще всего обнаруживаются бактерии (бактериурия) – кишечная палочка.
Для воспаления мочевыделительных органов наиболее характерны:
- протей;
- стафилококки;
- стрептококки;
- клебсиеллы;
- синегнойная палочка;
- туберкулезная микобактерия;
- грибки рода Кандида;
- вирусы.
Виды
Лейкоцитурию предложено делить:
- на истинную – когда обнаруженные клетки появляются в моче непосредственно из органов мочевыделительной системы;
- ложную – является результатом попадания из наружных половых органов при вульвовагините у женщин, баланопостите у мужчин, нарушения тщательности выполнения гигиенических требований при сборе мочи на анализ.
По связи с инфицирующим агентом:
- инфекционную – вызвана перечисленными выше видами возбудителей;
- неинфекционную – в анализе нет сопутствующей бактериурии, такую мочу считают абактериальной или стерильной, а воспаление асептическим.
Второй вариант встречается при беременности, неинфекционных болезнях мочеполового тракта (амилоидоз, аутоиммунный острый гломерулонефрит), сложностях с выявлением возбудителя в случае вирусного процесса, микоплазмоза, уреаплазмоза, хламидиоза, туберкулезного поражения.
На основании количества зарегистрированных лейкоцитов можно выделить:
- незначительную – если в поле зрения обнаруживается 8–40 клеток;
- умеренную – лейкоцитов до 100;
- выраженную – если клетки покрывают все поле зрения, обычно это уже пиурия.
Незначительная лейкоцитурия обнаруживается:
- при хронической почечной недостаточности на фоне амилоидоза почек, гломерулосклероза при сахарном диабете, гломерулонефрита;
- начальной стадии острого гломерулонефрита;
- длительном лихорадочном состоянии;
- нефротическом синдроме;
- аллергических реакциях;
- глистной инвазии у детей;
- инфекции половых органов;
- системных заболеваниях;
- лечении Аспирином, антибиотиками Ампициллином, Гентамицином и Канамицином;
- приеме препаратов железа.
 Выраженная лейкоцитурия (пиурия) характерна для клинического течения:
Выраженная лейкоцитурия (пиурия) характерна для клинического течения:
- гидронефроза с нагноением;
- острого пиелонефрита апостематозной формы;
- абсцесса и карбункула почки.
По типу выявленных лейкоцитарных отклонений различают:
- моноцитарный вид или мононуклеарный – среди клеток преобладают моноциты, встречается в случаях интерстициального и гломерулонефрита;
- нейтрофильный – обычно на нейтрофилы приходится до 95% клеточного состава, на лимфоциты – остальные 5%, характерен для инфекционного поражения и начального периода острого гломерулонефрита, при обострении хронической формы разница менее резкая;
- лимфоцитарный – обнаруживается при системных заболеваниях с поражением почек (ревматоидном артрите, красной волчанке);
- эозинофильный – клетки указывают на аллергический характер воспаления, встречается на фоне абактериального гломерулонефрита и цистита у беременных женщин.
Причины
Причины лейкоцитурии более всего связаны с воспалительным процессом в органах мочевыделения. Циститом чаще страдают женщины.
Кроме анатомических особенностей уретры у них больше факторов, нарушающих кровообращение в малом тазу и стенке мочевого пузыря:
- сидячая офисная работа;
- беременность;
- склонность к запорам;
- ношение компрессионного нижнего белья;
- период менопаузы;
- сниженный иммунитет;
- подверженность эндокринной патологии.
Пиелонефрит – начинается с почечных лоханок. Заражение почки происходит гематогенно (через кровь) из очагов хронической инфекции (кариозные зубы, гайморит, хронический холецистит, аднексит, простатит). Возможно проникновение из нижележащих путей по восходящему направлению и лимфогенно.
Интерстициальный нефрит – основной процесс происходит в паренхиме, считается аутоиммунным заболеванием, начало может положить бактериальная или вирусная инфекция. Сочетается с нарушением работы иммунной системы, токсическим действием лекарств или химических веществ.
Реже выявляют лейкоцитурию:
- при простатите – причиной служит та же инфекция, падение защитных сил, переохлаждение, снижение физической активности;
- туберкулезе почек – протекает на фоне первичного поражения легких, в мочевыделительные пути туберкулезная микобактерия попадает с потоком крови;
- мочекаменной болезни.
Симптомы
Лейкоцитурия редко является единственным признаком заболевания.
 Можно предположить инфицирование мочеиспускательной системы по следующим симптомам:
Можно предположить инфицирование мочеиспускательной системы по следующим симптомам:
- дизурические нарушения (учащенное или затрудненное мочеиспускание);
- болевые ощущения в надлобковой зоне, с одной стороны в пояснице;
- изменения мочи по цвету и запаху;
- боли, рези, жжение при мочеиспускании;
- возникновение лихорадки.
При мочекаменной болезни к лейкоцитурии добавляются:
- приступообразные боли в пояснице с иррадиацией в пах, половину живота;
- учащенные позывы на мочеиспускание;
- выделение малых порций мутной мочи;
- появление гематурии при сдвиге камня;
- тошнота на фоне болевого приступа.
При хронической форме пиелонефрита по выраженности лейкоцитурии контролируют стадии обострения и ремиссии. Она может проявляться:
- пиурией;
- тупыми непостоянными болями в пояснице;
- нарастанием слабости;
- временными признаками дизурии.
На связь с интерстициальным нефритом указывают:
- потеря аппетита;
- выраженные боли;
- появление отеков;
- рост белка в моче (протеинурия);
- анемия.
Диагностика
Для дифференциальной диагностики лейкоцитурии необходимо применить дополнительные исследования с целью установления источника воспаления. Существуют практические тесты для выявления уровня патологии. Метод двухстаканной пробы – при непрерывном мочеиспускании собирается моча в 2 емкости.
Оценка результатов:
- лейкоцитурия в первой порции выявляет очаг воспаления в мочеиспускательном канале или простате у мужчин;
- лейкоциты во второй порции говорят за поражение вышележащих органов мочевыделения.
Метод трехстаканной пробы – моча собирается в три емкости.
Оценка:
- максимальное количество лейкоцитов в начальной порции указывает на поражение уретры;
- если одинаковое распространение во всех порциях — признак патологии почек;
- преобладание в 2–3 стакане говорит о заболевании мочевого пузыря.
Для выявления скрытого типа лейкоцитурии бывает необходимо проведение преднизолоновой пробы: внутривенно вводится Преднизолон, затем исследуются анализы мочи каждый час. Если хроническое заболевание почек сопровождается скрытыми симптомами, то численность лейкоцитов увеличивается в 2 раза.
 В лабораторной диагностике помогает правильно установить происхождение лейкоцитов в моче качественная оценка клеток
В лабораторной диагностике помогает правильно установить происхождение лейкоцитов в моче качественная оценка клетокКлетки Штернгеймера-Мальбина – выявляются при специальной окраске в виде бледно-голубых больших образований (в 2–3 раза крупнее обычных лейкоцитов). Внутри находят множество гранул, находящихся в постоянном движении. Обнаруживаются у половины пациентов с острой формой пиелонефрита и у ¼ части с хроническим. Могут попадать в мочу из предстательной железы, с влагалищными выделениями. Диагностически важно то, что они отсутствуют при цистите.
«Активными» называют лейкоциты, выявляемые при остром пиелонефрите. Если к осадку мочи добавить дистиллированной воды, то произойдет искусственное снижение осмотического давления. При этом создаются условия для повышения проницаемости клеточных мембран этих клеток. Вовнутрь поступает жидкость, поэтому размеры увеличиваются, нарастает подвижность внутренних гранул.
Для выявления патологии применяют:
- пальпацию простаты у мужчин, матки и половых органов у женщин со взятием мазков на бак исследование;
- анализы крови на белок, азотистые вещества, электролиты;
- уретероцистоскопия;
- ультразвуковое исследование почек и мочевого пузыря, для мужчин рекомендуют при наличии пальпаторно выявленного роста простаты трансректальное исследование;
- пиелографию внутривенную или через катетеризацию мочевого пузыря;
- магниторезонансную или компьютерную томографию при необходимости.
Лечение
 Терапия проводится не лейкоцитурии, а выявленного заболевания. Задача лечения — убрать очаг воспаления или при хроническом течении добиться как можно более стойкой ремиссии.
Терапия проводится не лейкоцитурии, а выявленного заболевания. Задача лечения — убрать очаг воспаления или при хроническом течении добиться как можно более стойкой ремиссии.
В качестве противовоспалительной терапии необходимы антибиотики с наименее токсичным действием на почки. Их назначают после выяснения чувствительности методом бак анализа или сразу используют средства широкого спектра.
Для лечения беременных стараются обойтись фитопрепаратами. Из антибиотиков возможно использование цефалоспоринов. Они наименее вредны для плода. Часто урологи рекомендуют местные процедуры промывания мочевого пузыря антисептическими растворами. Для пациентов с нефритом лечение строится в зависимости от формы. Назначаются антигистаминные средства, цитостатики в комбинации с гормональными средствами.
Лечение заболеваний, сопровождаемых лейкоцитурией, требует терпения и выполнения рекомендаций врача. Нельзя самостоятельно применять непроверенные рекламируемые средства, ведь от здоровья почек зависит состояние других органов и систем организма.